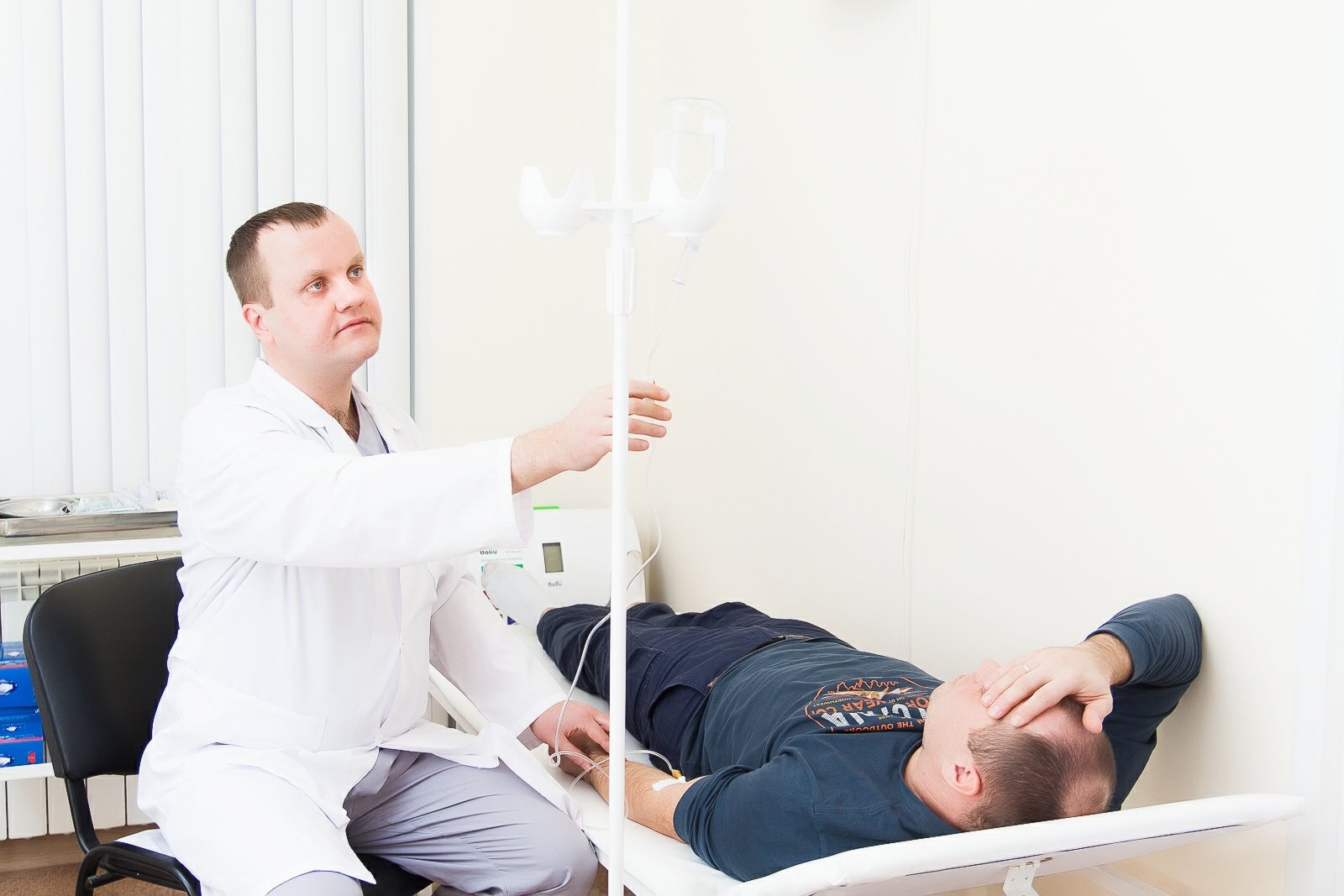
■ индивидуальный подбор лечения
■ квалифицированные врачи
со стажем от 10 лет
■ работаем круглосуточно 24/7 без выходных
■ оставляем препараты
пациентам
Вывод из запоя в Москве на дому и в стационаре
от 4000 рублей
Эффективная помощь при выведении из состояния запоя: круглосуточный срочный выезд, снятие алкогольной интоксикации, избавление от похмелья, купирование запоя, устранение негативных последствий абстинентного синдрома.

Цены на вывод из запоя в Москве
Базовая терапия
3500 руб.
- Измерение уровня кислорода в крови, диагностика
- Постановка очищающей капельницы
- Детоксикация от опасных веществ
- Успокоительные, седативные, противорвотные
- Препараты на 3 дня (таблетки)
- Неотложный срочный выезд 24/7
- Рекомендации и консультации
Усиленная терапия
6500 руб.
- Измерение уровня кислорода в крови, диагностика
- Постановка очищающей капельницы
- Детоксикация от вредных веществ
- Успокоительные, седативные, противорвотные + витамины
- Снятие и описание ЭКГ
- Препараты на 5 дней (таблетки)
- Неотложный срочный выезд 24/7
- Сеансы с психотерапевтом
- Рекомендации и консультации
Максимальная терапия
8000 руб.
- Общий анализ крови, проверка работы сердца, диагностика
- Постановка очищающей капельницы
- Детоксикация от вредных веществ
- Успокоительные, седативные, противорвотные + витамины
- Препараты улучшающие мозговую деятельность
- Снятие и описание ЭКГ
- Препараты на 5-7 дней (таблетки)
- Неотложный срочный выезд 24/7
- Поддержка и консультация родственников
- Сеансы с психотерапевтом
- Нарколог с опытом более 15 лет
Оказываем мед. услуги по направлениям:
Вывод из запоя в стационаре
Включает профилактические, лечебно-диагностические и реабилитационные мероприятия направленные на улучшение самочувствия.
+7 (495) 782-54-77
Преимущества обращения именно к нам
Наша клиника специализируется на избавлении от алкогольной зависимости с помощью проверенных современных методов. Регион, в котором осуществляется лечение алкоголизма — Москва, можно вызвать специалиста в любой район. Скорая наркологическая помощь приезжает по адресу в ближайшее время с момента вызова.
Преимущества наркологического центра:
- Квалифицированные специалисты
- Использование качественных препаратов
- Индивидуальный подход к каждому больному
- Круглосуточная помощь, врач приедет в течение 40 минут
- Полная конфиденциальность
- Психологическая поддержка родственников
- Дружелюбное отношение персонала
ООО «Наркологический центр Здоровая Планета» по направлениям медицинской деятельности
Этапы выведения из запоя
Вы оставляете заявку на сайте или по телефону, с вами связывается наш диспетчер
Сбор первичного анамнеза, проведение диагностики и определение метода лечения
Пациент приезжает в нашу клинику для проведения процедур
Продолжительность лечебного курса зависит от этапа алкогольной зависимости и выбранной методики
Отзывы

Анна
Мой муж проходил комплексное амбулаторное лечение от алкоголизма. На следующие сутки после госпитализации уже разговаривал со мной по телефону как человек. И после кодирования не пьёт уже 2 года.

Сергей
Вызывали врача нарколога после интоксикации наркотиками (мефедроном) нашего сына. Дополнительно приехал психиатр, согласились на комплексное лечение. Прошло 3 года, и мы говорим огромное спасибо!

Илья
Нужно было лечение женского алкоголизма. Моя жена пила почти каждый день и не хотела меня слушать. Вызвал врача нарколога на дом для вывода из запоя, уговорили на лечение от алкогольной зависимости.
Вывод из запоя в Москве на дому
Бесконтрольный прием спиртного часто приводит к ухудшению состояния здоровья, развитию похмелья. Важно вывести человека из этого запоя и похмельного синдрома как можно быстрее, пока не появились физические и психоэмоциональные проблемы. Народные методы не помогут, в некоторых случаях они даже могут усугубить проблему, поскольку, например, отвары и настои готовятся из трав, которые могут вызвать аллергию и другие побочные эффекты.
Также не гарантируют положительного результата. Если с утра после застолья стало плохо, необходима профессиональная медицинская помощь нарколога на дому. Медикаментозный вывод из запоя быстро устранит процесс разрушения клеток жизненно важных органов.Вывод из запоя в Москве в клинике «Планета Здоровья»
Срочный вывод из запоя на дому в Москве выполняют специалисты нашей наркологической клиники высококвалифицированными и ответственными докторами с гарантией эффективного и надежного обслуживания клиентов. Необходимость в постановке капельницы с целью вывода токсинов, образовавшихся в организме из-за процесса распада этанола в крови. Вывод из запоя с выездом в большинстве случаев требуется при хронической форме алкоголизма. Если не оказать помощь зависимому от спиртного, последствия могут быть серьезными вплоть до летального исхода. «Планета Здоровья» проводит вывод из запоя недорого и анонимно, наши пациенты могут не переживать за огласку и постановку на учет. В случае необходимости окажем услуги в домашних условиях, зависимый будет госпитализирован в стационар наркологии. Наш персонал обладает необходимыми знаниями и опытом, действуют слаженно, что помогает в серьезных ситуациях. Ответственный подход, и применением современных технологий и методик воздействия, гарантирующих достижение успешных результатов.Симптоматика, при которой целесообразен вывод запоя с вызовом на дом нарколога
Длительное употребление спиртосодержащих напитков или прием его в больших количествах провоцирует абстиненцию. Если алкоголь резко перестанет поступать в кровь, похмельный синдром проявляется тяжелыми для организма человека признаками:- Тошнота, рвота, озноб, высокая температура вследствие отравления токсинами этанола.
- Головные боли по причине сужения сосудов и уменьшения кислорода в головном мозге.
- Раздражительность, галлюцинации, нервное возбуждение.
- Депрессивное состояние.
Когда требуется лечение запоев на дому с выездом
Выведение из запойного состояния необходимо проводить в следующих случаях:- Зависимый от спиртного практически без перерыва распивает алкоголь более 4-х суток.
- Клиент осознает свою проблему и решил добровольно получить помощь, оказываемую наркологию, вывод из запоя – единственно правильное решение.
- В поведении алкозависимого нет агрессии и озлобленности.
- У пациента отсутствуют хронические заболевание, проблемы с работой сердца.
Принудительный вывод из запоя в Москве
Термин «принудительный» пугает потенциальных клиентов, а у их близких возникает вопрос, законно ли недобровольное проведение выведение из запойного состояния. Обращаем ваше внимание, что принудительное лечение – не значит насильно. На территории Российской Федерации по закону запрещено лечить наркоманов и алкоголиков без их согласия. Под принуждением понимается убеждение человека и мотивация на добровольное прохождение терапевтического курса – очищения организма с помощью детоксикации – постановки капельницы, возможно кодирования от алкозависимости и полноценного эффективного лечения в стационарных условиях. К сожалению, пьяницы и наркоманы крайне редко осознают, что они больны и могут плохо закончить. Виной чаще всего затуманенное сознание наркотиками или спиртным, состояние эйфории. По сути, нарколог-психотерапевт просто беседует с пациентом, объясняет серьезность проблемы, если потребуется, окажет гипнотическое воздействие. После этого зависимый осознает, что он действительно болен. Важная информация! Избавлять человека от похмелья должен исключительно медицинский специалист. Даже если не нарколог, минимум – медсестра, поскольку опасно ставить капельницу с целым перечнем специфических препаратов. Вместо помощи можно навредить еще больше, возможен даже летальный исход, например, на фоне аллергической реакции на составляющее одного из лекарственных средств. Нарколог предварительно проводит экспресс-анализы и собирает анамнез, и только потом составляет список медикаментов для капельницы.Как проводится вывод из запоя на дому в Москве?
«Планета Здоровья» с клиентами взаимодействует следующим образом:- Пациент или его близкие звонят нам, уточняют проблему, получают первичную консультацию по услугам и ценам нашего медицинского наркологического центра.
- Нарколог (если требуется с бригадой медиков) выезжает на указанный адрес. Если выбрано выведение из состояния похмелья в стационарных условиях, то больной приходит в наркологию. Формат услуги выбирает зависимый или его близкие.
- Осмотр специалиста и оказание медицинской помощи. Капельница ставится после получения результатов диагностики. Анализы будут проведены независимости от формата получения услуги – дома или в клинике.
- Подбирается индивидуальный план лечения. Если пациент соглашается на лечение, то назначается тщательное обследование всего организма, кодирование и лечение. В домашних условиях после выведения из запойного состояния врач назначает медпрепараты на ближайшие несколько дней. Если больной согласен – проводит кодирование от алкоголизма и дает рекомендации.
- Предоставляется консультация психиатра-нарколога. Очень важно настроить алкоголика на позитив, лечение, ведение здорового образа жизни. Также огромное значение имеет его психоэмоциональное состояние. Наша практика показывает, что большинство запоев происходит на фоне семейных неурядиц, проблем на работе или учебе, отсутствии взаимопонимания. Поэтому наш специалист, если пациент находится во вменяемом состоянии, выясняет причину длительного употребления спиртного. После проведения детокса (процедуры очищения организма от распада этанола), нарколог-психиатр рекомендует обратиться к психологу, если того требует ситуация.
Проведем вывод из запоя анонимно Москве
Многие потенциальные пациенты нашей наркологической клиники не желают огласки о проведенной детоксикации, кодировании и лечении. Именно поэтому мы предлагаем услугу «Вывод запоя анонимно». Наши специалисты оперативно выезжают на заявку по указанному адресу. Мы понимаем, что каждому второму зависимому от алкоголя комфортнее проходить процедуры в домашних условиях, в кругу родных и близких. Поэтому устранение абстиненции и другие процедуры доступны не только в стационарных условиях. В редких случаях больному может быть отказано в услуге именно на дому по определенным причинам:- Пожилой возраст.
- Тяжелое состояние, требующее реанимационных действий.
- Противопоказания по здоровью.
Вывод из запоя в Москве и области – капельница с медикаментами
В «Планета Здоровья» применяются различные виды капельницы для снятия похмелья – выведения из запойного состояния. Наиболее оптимальный вариант врач-нарколог подбирает, основываясь на особенностях протекания заболевания, возрастной категории и пола человека. Самый проверенный и эффективный метод – это классическая отрезвляющая процедура под названием детоксикация. Инфузия (капельница) ставится в сложных случаях:- Двойной детокс для полного очищения организма от токсичных остатков спиртного.
- Терапия интоксикации и сопровождающих ее осложнений
- Капельница, восстанавливающая функции жизненно важных органов, поднимающая иммунитет, защищающая все системы организма.
- Перед постановкой капельницы врач обследует пациента, собирает анамнез, подбирает состав препаратов. Обязательно учитывается доза принятого употребленного спиртного, общее самочувствие пациента.
Вывод из запоя на дому цена
Наша наркологическая клиника проводит вывод из запоя круглосуточно и недорого. Мы понимаем, что дорогостоящую услугу заказать может позволить себе не каждый среднестатистический россиянин. Поэтому стараемся устанавливать приемлемые конкурентные цены. И предоставлять квалифицированную помощь гражданам независимо от их финансового благополучия и возможностей. Срочный вывод из запоя на дому обойдется немного дороже, чем стандартный, но в целом стоимость удовлетворит клиента. Можно заказать стандартный пакет услуг (эконом) средний и вип. К стандартному возможен заказ одной или нескольких сопутствующих услуг. В целом сумма рассчитывается индивидуально. Более детально ознакомиться с расценками можно на нашем сайте или обратившись по телефону горячей линии.Почему стоит довериться именно нам?
Наша наркологическая клиника предоставляет возможность заказать вывод из запоя на дому круглосуточно. Также обратившись к нам, вы получаете:- Стойкую ремиссию (проведем мотивационную беседу, разработаем дальнейшую схему действий, дадим рекомендации по предотвращению срыва и рецидива).
- Оригинальные медпрепарат и помощь квалифицированных специалистов (Не применяем дешевые аналоги медикаментов, у нас не работают неопытные санитары, дорожим своей репутацией).
- Устранение депрессии (помогаем пациентам физически и морально).
- Гарантию улучшения самочувствия (Опыт работы медработников составляет не менее 15 лет, капельницы и лекарственные средства подбираем индивидуально).
- Вывод из запоя 24 (работаем в будни, выходные и праздники).
- Экстренный выезд врача-нарколога и применение быстродействующих медикаментов. Уже через полчаса после начала проведения инфузии пациент чувствует облегчения абстинентной симптоматики.
- Помощь в сложных ситуациях (прервем длительное употребление методом усиленного очищения организма).
- Анонимность и конфиденциальность. Факт о проводимых процедурах мы нигде не фиксируем, информацию не передаем третьим лицам. Наши медицинские работники приезжают на вызов н обычной одежде. Все это гарантирует абсолютную анонимность обращения.
- Последующее сопровождение (во избежание срыва после проведенной процедуры предлагаем закодироваться со скидкой).
Подписывайтесь на наши новости
Отправим вам на почту статью "Как бросить пить" и поделимся акциями нашей клиники
Адрес
115230, Россия, Москва, Проспект Вернадского 15
Позвоните нам
+7 (995) 106-63-17
Наша почта
help@narhealth.ru